
こんにちは!
産婦人科医やっきーです!
私は以前からTwitterで質問箱を開設しています。
これがなかなか面白く、妊婦さんや女性からのお悩みの声、漫画考察記事のリクエスト(半分以上がTOUGHのネタ)、
あとはなぜか国防の話や某春のパン祭りの開催時期など、幅広い質問を頂くことがあります。
そんな中で月に1回くらいのペースでご質問を頂くのが切迫早産に関するお話ですね。




これもう、本当に由々しき問題です。
基本的に医者が他所の先生の治療方針にケチをつけるのはNGなのですが、
私見として「切迫早産に対する長期入院」に関してだけは無駄な入院の割合が9割以上を占めていると思います。
それにも関わらず、上記のような妊婦さんからのお悩みの声を頂く機会は非常に多いので、
そんなお悩みを解決するため「患者さんの立場から、切迫早産に対する不適切な長期入院を回避する方法」について考えてみたいと思います。
重要事項
この記事は「切迫早産に対する不適切な長期入院」を避けるための方法を個人の見解で書いたものです。
「長期入院は全て不必要であり、即刻中止するべき」という意図の記事ではありません。
長期入院が適切であると考えられるケースも少数ですが存在します。
また、切迫早産を除いた合併症妊娠等に関して本記事では考慮していません。
最終的な判断は必ず主治医の先生に従って下さい。
切迫早産とは
切迫早産の定義
まずは基礎知識をおさらいしていきますね。
そもそも「切迫早産とは何か」というところから解説しましょう。
2018年に刊行された『産科婦人科用語集・用語解説集 第4版』によると、切迫早産の定義については以下のように定められています。
妊娠22週0日から妊娠36週6日までの妊娠中に、規則的な子宮収縮が認められ、かつ子宮頸管の開大度・展退度に進行が認められる場合、あるいは初回の診察で子宮頸管の開大が2cm以上となっているなど、早産となる危険性が高いと考えられる状態をいう。
産科婦人科用語集・用語解説集 第4版
ハイ分かりにくい!!!
これだから用語集は!!
と用語集に愚痴をこぼしていても仕方ないので、
この定義をなるべく簡単に訳すとこんな感じになります。
・切迫早産っていうのは早産になりそうな状態のことだよ!
・早産っていうのは妊娠22週~36週での分娩のことね!
・何をもって早産になりそうかというと、「お腹が張る」「子宮頸管が出産の準備を整える」の2つだよ!
…という感じで、分かりやすくなったでしょうか。
もっとざっくり言えば「予定よりだいぶ早く産まれそう」という認識でOKです。
子宮頸管とは?
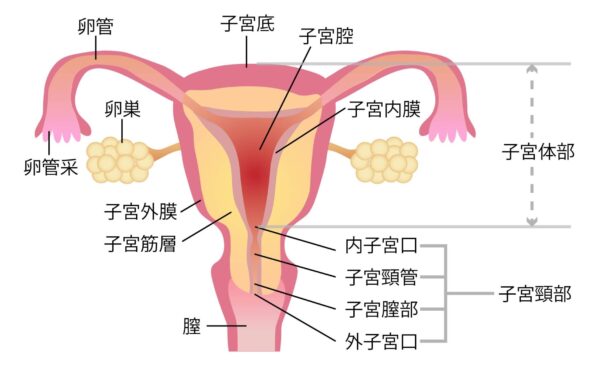
妊娠・出産においてメチャクチャ大事な鍵になる「子宮頸管」について補足しておきましょう。
子宮頸管とは、簡単に言うと子宮の中と腟の間の部分のことです。
そもそも子宮というものは筋肉でできており、余計な物を外に排出しようとする働きがあります。
それに対し、赤ちゃんは産まれてもOKな時期まで子宮の中に居る必要があるわけですね。
そのため、子宮の出口(赤ちゃんが産まれる時の通り道)=「子宮頸部」はうっかり赤ちゃんが出てきてしまわないよう、適切な時期まで赤ちゃんが出てくるのをガードしてくれる働きがあります。
妊婦健診で何をチェックしている?
では「子宮口が出産の準備を整える」とは、具体的に妊婦健診の時に何をチェックして判断しているのでしょうか?
実際に産婦人科医が診ているのは主に2つ、「子宮頸管の熟化度合い」と「子宮頸管長」です。
「子宮頸管の熟化度合い」に関しては数値化するのが少し難しい(Bishop Scoreという点数付けは存在するものの、産科医と助産師さん以外にはピンと来ない)ので簡単に言いますと、
「子宮頸部が開きそうな雰囲気」という認識でとりあえずOKです。
「頸管が熟化している」とは「子宮頸部が開きそうな気配をムンムンに感じる」という意味で、
「頸管が熟化していない」とは「子宮頸部が開く気配を感じない」という意味です。
頸管長
そしてもう1つの子宮頸管長(よく「頸管長」と略されます)、これはある意味で日本の産婦人科診療における大きな功罪です。
頸管長に関しては妊婦さんの中にもメチャクチャ気にされる方が多いですね。
(前の妊娠で切迫早産と診断されたなら尚更です)
頸管長とは、上に挙げた「子宮頸管」の長さのことです。超音波により簡単に測れます。
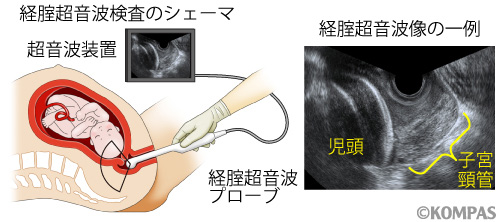
妊娠中期の頸管長はおおよそ35~45mmが正常範囲とされています。
では、この頸管長に関して日本のガイドラインではどのように定められているのでしょうか。
『産婦人科診療ガイドライン 産科編2020』によると、
CQ302にて「全妊婦を対象として、妊娠18~24週頃に経腟超音波検査にて子宮頸管長を測定する。(推奨度C:実施することが勧められているが、必ずしも勧められているわけではない)」となっています。
え?じゃあ頸管長の測定って意味ないの?と思われそうなところですが、
24週以下に関しては意味があります。
かつて日本で大規模な研究が行われたのですが、妊娠20週~24週で頸管長が25mm未満であった場合、早産の割合が41.7%と非常に高い確率になりました。
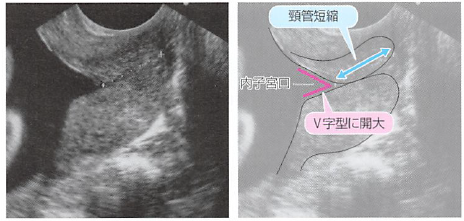
さらに、頸管長が20mm未満であった場合は早産の割合が75.0%にまで上昇することが分かっており、
早産のハイリスク症例を抽出する方法としては優れていると言えるでしょう。
(参考:Shiozaki A et al.: Multiple pregnancy, short cervix, part-time worker, steroid use, low educational level and male fetus are risk factors for preterm birth in Japan: a multicenter, prospective study. J Obstet Gynaecol Res 2014; 40: 53-61)
この結果は先行論文の結果とも合致します。
(参考:Iams JD et al.: The length of the cervix and the risk of spontaneous premature delivery. National Institute of Child Health and Human Development Maternal Fetal Medicine Unit Network. N Engl Med 1996; 334: 567-72)
早産のハイリスク症例を発見することができれば、治療を行ったり高次施設に搬送したりと適切な対応をとることができますからね。
ただし逆に言うと、25週以降で頸管長を測定することの有用性については明確な根拠が存在しません。
日本のガイドラインではCQ001「特にリスクのない単体妊婦の妊婦健康診査は?」で妊婦健診でチェックすべき項目についてまとめられていますが、
上に挙がっている18~24週以外での頸管長測定については一言たりとも触れられていません。
もちろん、状況に応じて複数回にわたり頸管長を測定すべき状況も存在します(頸管無力症や切迫早産が疑われるが1回の測定では判断が難しい場合など)ので一概には言えないのですが…
というわけで結論として、18~24週での頸管長測定には意味がありますが、それ以降では原則として意義に乏しくなります。
むしろ、早期に対応すべき症例を拾い上げられるようになったことと引き換えに、後述のように無駄な入院が増えまくる原因にもなってしまいました。
最初に「日本の産婦人科診療における大きな功罪」と言ったのはそういう意味です。
(計測することが必ずしも悪いわけではないです)
なお、(特に過去のお産で切迫早産と診断された場合などで)妊婦健診のたびに「何ミリでしたか?」と気にされる方がいらっしゃいますが、
頸管長は週数・お腹の張り・測定者の超音波の当て方・その時の子宮の気分などによって数ミリ~1cmくらいは普通に変化するので、よほど極端に短くなっている場合以外はあまり気にしなくて良いと思います。
ちなみに、よほど明らかに短い場合や早産の既往がある場合、何らかの理由で早産リスクがある場合などを除いて私はそもそも25週以降の頸管長はあんまり測っていません。
妊娠中にクラミジアやGBSといった細菌の検査をする(時期は病院によって微妙に異なります)必要があるので、その時についでに頸管長も測っておくくらいでしょうか。
切迫早産の治療
続いて「切迫早産の治療」について考えてみましょう。
もしも「切迫早産」と診断された場合、どのような治療法が存在するのでしょうか?
安静
昔から切迫早産に対しては安静が推奨されてきました。
確かに子宮に刺激があるとお腹は張りやすくなります(ファーガソン反射)。
これを逆に利用し、臨月に入った患者さんに適度な散歩をしてもらったりすることもしばしばあります。
反対に、安静にするとお腹は張りにくくなるので、理屈上は陣痛を回避できそうな気がしますね。
上の子どもが居る等の理由で自宅安静が難しい、あるいは早産のリスクが非常に高い場合は入院してもらう、というのもしばしば行われてきた手法です。

では実際に安静が切迫早産に対して意味があるのかですが、実はよく分かっていません。
かつて、1266例の切迫早産症例に対する「床上安静」(要するにほぼ寝たきりで過ごしてもらう)と「偽薬あるいは無治療」(要するに何もしない)でのランダム化比較試験が行われたのですが、
その結果、それぞれの早産率は7.9%と8.5%でリスク比は0.92(95%CI: 0.62-1.37)となりました。
というわけで現時点での結論として、早産に対する安静は毒にも薬にもならないようです。
(参考:Hobel C et al.:The West Los Angeles preterm birth prevention project: I. Program impact on high-risk women. Am J Obstet Gynecol 1994; 170: 54-62)
むしろ過度な安静によって静脈血栓塞栓症や筋力低下、精神的ストレスなどのリスクが増えることすら指摘されています。
もっとも、このランダム化比較試験は1994年のものだったりするので、
新たな研究が行われると「やっぱり安静には意味あったわ」となる可能性も無くはありません。
このあたりはさらなる研究を待ちたいところですね。
子宮収縮抑制剤
そして日本において間違った使い方が非常に多い薬、それが「子宮収縮抑制剤」です。
いわゆる「張り止めの薬」と言われるやつですね。
日本で最もよく使われる子宮収縮抑制剤、それが「リトドリン塩酸塩(β刺激薬)」です。
次いで使われるのは「硫酸マグネシウム」ですね。
というより、日本ではこの2つしか保険適用されていません。
切迫早産に対してこの2つ以外の薬を使うと自費になります。(保険がきかない)
場合によってはカルシウム拮抗薬(子宮収縮抑制効果があり、保険はきかないが薬の値段が安い)を使っている病院もあるようです。
ちなみにアメリカでは硫酸マグネシウムが第一選択、ヨーロッパではオキシトシン拮抗薬が第一選択となっています。
さて、日本で最もよく使われている子宮収縮抑制剤・リトドリン塩酸塩(β刺激薬)はどんなお薬かと言うと、そのまんま子宮の収縮を抑制する作用を持ちます。
これを目当てに切迫早産の治療薬として使われるわけですね。
リトドリン塩酸塩には飲み薬と点滴薬の2種類があります。
大ざっぱに言って点滴薬の方が効果が強いのですが、どちらも半減期が短いという共通する特性を持ちます。これは要するに薬の効き目が切れるのが早いということです。
添付文書によると、投与して12時間後には体から殆ど排出されるようですね。
ということは、常に薬を点滴し続けるのが最も効果的ということになります。

そんなわけで、昔から日本では切迫早産に対してリトドリン塩酸塩を36~37週くらいになるまでず~~~~っと点滴し続けるという治療が行われてきました。
このような切迫早産の治療方法を「Long-Term Tocolysis」と呼びます。
余談ですが「Tocolysis」の発音は「トコリーシス」派と「トコライシス」派の2つがあります。私は「トコライシス」派です。実際の英語では「トゥコーレシス」みたいな感じです。
Long-Term Tocolysis
当然ながら、点滴の針を常に刺されっぱなしというのは相当しんどいものがあります。
しかもリトドリン塩酸塩などのβ刺激薬には動悸という副作用が存在します。

つまり切迫早産に対する従来の治療法としては、
長期間の入院を行い、しょっちゅう医師や看護師が来るので完全なプライベート時間は無く、
点滴の痛みや副作用の動悸に耐えながらも赤ちゃんのために頑張る…というかなり苦痛の強い治療法がスタンダードでした。
『コウノドリ』でもこれに対する妊婦さんのリアルな意見が描かれていますね。


しかしながら、次第にβ刺激薬の長期投与は有害であるという報告が現れ始めます。
まずは2011年、FDA(米国食品医薬品局)が48~72時間以上のテルブタリン投与(β刺激薬の一種)は重篤な心血管系の合併症や死亡の報告があるため投与すべきではないとの報告を出しました。
(参考:US Food and Drug Administration: FDA Drug Safety Communication: New Warnings against use of terbutaline to treat preterm Labor.)
それに追随し、2013年にはEMA(欧州医薬品庁)もβ刺激薬に関して同様の警告を出しています。
こうした流れを受けて、2015年にWHO(世界保健機関)は「新生児の予後改善を目的としたtocolysisの維持療法(48時間以上)を推奨しない」と発表しました。
さらにさらに、2016年には「48時間を超える子宮収縮抑制を行っても、早産率と新生児予後は改善しない」という報告もなされました。
(参考:American College of Obstetricians and Gynecologists’ Committee on Practice Bulletins – Obstetrics: Practice Bullentin No,171: Management of Preterm Labor. Obstet Gynecol 2016; 128: e155-64)
この流れは日本にも波及しており、例えば昭和大学病院が2014年1月からリトドリン塩酸塩の使用法について、
「規則的な子宮収縮があり、かつ子宮口の開大または頸管長の短縮が観察される場合にのみ、48時間に限定した投与を行う」という方針へ切り替えました。
その結果、リトドリン塩酸塩の使用数は89%も減少した(プロトコルを変更する前後14か月ずつで4654アンプル⇒514アンプル)にも関わらず、
平均分娩週数は38週で差が無く、37週未満の早産率・28週未満の早産率・NICU入院率のいずれも有意な変化が見られませんでした。
(参考:Nakamura M, et al.: Comparison of perinatal outcomes between long-term and short-term use of tocolytic agent: a historical cohort study in a single perinatal hospital. Obstet Gynecol Research 2016; 42, 1680-1685)
事態はこれだけに留まりません。
子宮収縮抑制剤は軒並みどの薬も胎盤を通過し、赤ちゃんに何らかの影響を与えます。
リトドリン塩酸塩の場合、赤ちゃんの不整脈や心筋肥厚、心筋虚血、心不全、低血糖、高カリウム血症、乏尿などのリスクが報告されています。
(参考:兼重昌夫: Tocolysisの児に及ぼす影響. 周産期医 2018; 48:571-3)
硫酸マグネシウムの場合も同様に、7日間以上の投与により赤ちゃんの骨形成異常や電解質異常などのリスクが指摘されています。
(参考:FDA Drug Safety Communication: FDA Recommends Against Prolonged Use of Magnesium Sulfate to Stop Pre-term Labor Due to Bone Changes in Exposed Babies)
こうした報告や文献が出揃うにつれて、子宮収縮抑制剤の長期投与はしんどい割に赤ちゃんのためにもなっていないのではないか?という話になってきました。
リトドリン塩酸塩の飲み薬
上で少しだけ触れましたが、リトドリン塩酸塩には点滴薬だけでなく飲み薬も存在します。
日本で使われまくっているのがウテメリン®錠ですね。
ただし経口β刺激薬の効果については、プラセボ(偽薬)と比較した研究が複数あるのですが周産期予後の改善に寄与しなかったと結論が出ています。
(参考:Jodie M Dodd et al.: Oral betamimetics for maintenance therapy after threatened preterm labour. Cochrane Database Syst Rev 2014; 8)
そんなわけで個人的にはあまり使う機会は無いのですが、
「お腹の張りが気になる」という訴えへの対症療法的な使用用途としては一定の価値があるかもしれないかな…というくらいですね。
Short-Term Tocolysis
ならばリトドリン塩酸塩は何の役にも立たない薬なの?と思われそうですが、そんなことはありません。
リトドリン塩酸塩が輝く瞬間、それが「Short-Term Tocolysis」です。
赤ちゃんは非常に早い時期(34週未満)に早産になった場合、肺がうまく育っていません。
このような早産の場合に赤ちゃんの肺の成熟を助けてあげる方法が、母体へのステロイド投与です。
日本ではリンデロン®注がよく使われます。

34週未満での早産が予想される場合、母体にステロイド(ベタメタゾン/リンデロン®)を1回筋肉注射します。
さらにその24時間後にも、もう1度同じものを筋肉注射します。

これによって赤ちゃんの予後は大きく改善することが分かっており、
メタアナリシスにより妊娠24週0日~33週6日の赤ちゃんの新生児死亡率、呼吸窮迫症候群、頭蓋内出血、壊死性腸炎、新生児集中治療室入院および呼吸管理施行率、生後48時間以内の感染症がいずれも有意に減少することが示されました。
(参考:Roberts D et al.: Antenatal corticosteroids for accelerating fetal lung maturation for women at risk of preterm birth. Cochrane Database Syst Rev 2017; 3)
ただ、このステロイド投与には大きな弱点があります。
このステロイド投与が最も有効に作用するのは2回目の注射後24時間~7日以内とされています。
ということは1回目のステロイドを投与してから48時間以上は欲しいわけです。
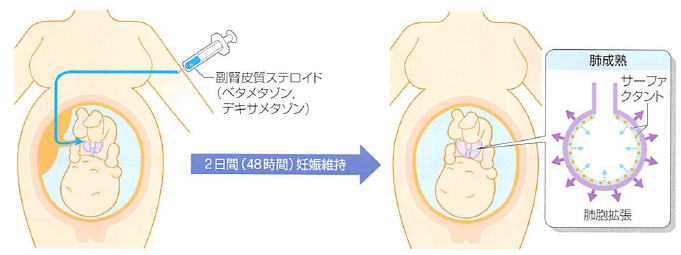
そこで活躍するのがリトドリン塩酸塩(ほか子宮収縮抑制剤)です。
要するに、ステロイドが効くまで(+早産児に対応できる病院へ搬送するまで)の48時間を乗り切るための時間稼ぎとしてリトドリン塩酸塩は非常に優秀なのです。
現場での実際の使い方はこんな感じです。
まず、34週未満の早産になってしまう可能性が高い妊婦さんを発見した場合、入院してもらい、リトドリン塩酸塩の点滴投与を開始します。
それとほぼ同時にステロイドの筋肉注射も開始。

翌日まで出産することなく乗り切れた場合、
1回目の筋肉注射のちょうど24時間後にもステロイドを注射します。
入院の翌々日(1回目の筋肉注射から48時間)まで乗り切れたら、リトドリン塩酸塩の点滴を終了します。
このような短期間での子宮収縮抑制剤の使い方を「Short-Term Tocolysis」と呼ぶわけですね。
世界の現状
そもそもの話として、Long-Term Tocolysisを行っている国は日本くらいのものでした。
国民皆保険制度がしっかり整った日本では、切迫早産に対し長期入院をしたとしても入院費は1日あたりで1万円強ほど、
高額療養費制度を適用すれば月4万円~14万円ほどに抑えられます。

同じことをアメリカで行おうと思ったらとんでもないことになります。
アメリカではそもそも切迫早産の長期入院自体が稀なので、そういったデータは見つけられませんでしたが、
損保ジャパンによるとニューヨーク・マンハッタン地区で虫垂炎の入院・手術をすると1日に106万円以上かかるとか。

しかも日本は必要以上に上級医に従いすぎる雰囲気がありますし、
患者さんにとっても金銭的な自己負担が海外ほどにはかからないので文句も出にくく、
日本だけが時代遅れのLong-Term Tocolysisを行い続けていた…というわけです。

もっとも、これについては私(やっきー)自身も反省するところがあります。
私が産婦人科医になったばかりの頃はLong-Term Tocolysisが当たり前の雰囲気でした。
深く考えず、「上級医がやっているから」という理由で長期入院も長期間の点滴もどんどん行っていました。
その後、医局人事によりいくつかの病院を転勤するのですが、
その中で配属されたとある病院は最新の知見をしっかり追っており、Long-Term Tocolysisがほぼ存在しませんでした。
そして実際にその病院の方針通りにしてみると、どんなに妊婦健診の時に怪しそうに見える人でも実際に早産になる人は滅多にいませんでした。
もちろん全くの0とはいきませんが、肌感覚的にはLong-Term Tocolysisを行っていた病院と早産の発生率に差は無かった印象です。
実際に、前述の昭和大学のようにLong-Term Tocolysisは早産率を減らさなかったと結論付けた報告はいくつも挙がっています。
この経験から「上級医のことを全て鵜呑みにするのは良くない」「きちんと最新のエビデンスを追って診療にあたらなければ」と気持ちを引き締めた思い出があります。
日本の現状

しかし、そんな日本の切迫早産治療は今まさに変わりつつあります。
前述した昭和大学病院などを皮切りにLong-Term Tocolysisを積極的に取り止める病院が現れ始め、
その動きは徐々に日本の産科全体に伝播しています。

実際に産婦人科学会などに参加してみると、「Long-Termをやめてみたけど早産率が増えなかった云々」といった内容の研究発表が非常に多く、
何ならここ2~3年くらいはそのブームすら過ぎ去って切迫早産の管理に関する発表自体が減ってきている印象を受けます。(ものすごく個人の感想です)
ちょっとググってみただけでも北野病院やうしじまクリニックなどが「切迫早産の管理方針が変わる」という旨のお知らせを打ち出していますね。

私の周囲でも、ほんの5年ほど前に比べてLong-Term Tocolysisが行われている頻度は各段に減りました。
もちろん今でも行われている病院はありますが、日本全体で切迫早産の治療が過渡期にあるので、これから少しずつ改善されていくはずです。
医学に限った話ではありませんが、どんな知識や技術もいつかは古くなっていくものです。
昨日の常識が今日の非常識になることは決して珍しくありません。
以前の『JIN-仁-』の記事でも書きましたが、日本でもほんの150年ほど前まで、
どうしようもない難産では赤ちゃんを殺して引っ張り出すのが最先端の医療だったわけですからね。

私も医療系発信者の端くれとして、この記事を通して一人でも多くの産科医の意識を変えることができればと考えています。
…というわけで、切迫早産の治療と現状についてまとめました。
ここで皆様に大事なお知らせがあるのですが、
ここまでの9000字以上にわたる話は全部ただの前置きです。
私(やっきー)が本当に言いたいことはここからです。
いやもう本当にごめんなさい。
これからお話しすることは、ここまでの前提知識が全て揃ってからでないと正しく伝えられないのです。
それではいよいよ本題に移りましょう。
妊婦さんの立場からいかにして長期入院を回避するかという、過去に類を見ないほど乱暴な話はここからです。
なぜLong-Term Tocolysisを行っている?
上記のように、エビデンスに基づいて考えればLong-Term Tocolysisは止めるべきです。
にも関わらず、冒頭でお話ししたように長期入院に悩む妊婦さんの声は一向に止む気配がありません。
では、なぜ未だにこの治療は現在でも行われているのでしょうか?
現在でもLong-Term Tocolysisを行っている医者の考え方について、私の偏見と独断と偏見と偏見により6つのパターンに分類しました。
①新しい知識を取り入れない
おそらく最も多いパターンがこちらです。
ワシは昔からリトドリンの長期投与をやってた!だから今もやる!これからもやるのだ!
という頑固で古い知識に固執する先生伝統を守るのが好きなベテランの先生が陥るパターンです。
とはいえ、日本ではほんの5年~10年ほど前までLong-Term Tocolysisは常識でしたし、
少し前まで常識だったものを急に転換するのは結構エネルギーが必要な作業でもあります。
そういう意味で気持ちは分からないでもありません。
加えて、日本産婦人科学会・日本産婦人科医会がLong-Term Tocolysisに対し事実上の黙認というスタンスを取っていることも大きいでしょう。

最新の産婦人科診療ガイドラインでは、
『リトドリン塩酸塩の有用性については、「コルチコステロイドの1クール投与」あるいは「未熟児管理の可能な施設への母体搬送」を目的とした場合に限り、リトドリン塩酸塩の48時間以内の持続点滴投与法が支持されている。』
とやんわり否定されていますが、あまりにもLong-Term Tocolysisをしている病院が多すぎる現状に忖度したためか48時間以上の使用を明確に否定した文言は書かれていません。

アメリカのFDA、ヨーロッパのMEA、そして国連のWHOが明確に否定していることは前述の通りです。
その他のコンセンサスとしても、産婦人科医会のホームページの「切迫早産の治療についての最近の話題:長期の子宮収縮薬投与について」において
『子宮収縮を訴える妊婦に安易に塩酸リトドリン内服錠を処方することや切迫早産の診断で子宮収縮や子宮口の開大所見がないにもかかわらず塩酸リトドリンや硫酸マグネシウムを投与すること、
および切迫早産と診断された妊婦に子宮収縮抑制薬を長期投与することなど、切迫早産の管理法について、そろそろ再検討すべき段階に来ているのではないかと思っています。』
と結ばれている程度で、これまた日本人らしいぼんやりとしたコメントになっていますね。
我々産婦人科医の総本山であるところの産婦人科学会・産婦人科医会の姿勢がこれでは、Long-Term Tocolysisが残るのも無理からぬことです。
そういう意味では昔ながらのLong-Term Tocolysisを行っている先生を責めにくい面もあります。
②病床を埋めたい
これは医療職以外の方には理解されにくいところかと思います。
入院設備のある病院には「病床」という概念が存在します。
例えば、300床の病院があるとしましょう。これはそのまま、病院のキャパ的には300人まで同時に入院できるという意味です。
しかし、せっかく300床あるのに常にスカスカで、平均100床くらいしか使われていなかったらどうでしょう?
勤務している医者や看護師からすると楽ちんですが、使われていない200床はまるごとムダになります。
これは病院の経営側にとっては死活問題です。
いくら公共性の高い病院といえど、赤字経営では立ち行きません。
だからこそ産婦人科の患者さんで埋めるぞ!という動きになるわけですね。

実際、産科部長の立場に立って考えると分からなくもないところです。
あまりにも常に産婦人科病棟がスッカスカだと、もっと偉い立場の人間から産婦人科病床の割り当てを減らされたりするなど科自体が冷遇されてしまい、結果的に妊婦さん全体にとって不利益になるという考え方もありますからね。
③製薬会社と仲が良い
子宮収縮抑制剤を作ってる製薬会社とそれの処方を指示している産科部長の仲がたいへんよろしい場合、もしかしたら裏で何かが行われている可能性もあったりします。
とある先輩の先生に聞いた話(数十年前の話です)が、
某病院の外科では、部長が代わるたびに術前に投与される抗菌薬の種類が変わったという事例もあったようです。
しかも「この薬の方が治療成績が良いから」ではなく「この会社の薬を使おう」という理由によるものだったといいます。
まあ昭和の話です。
個人的には令和の現代にそんな事は無いはずだと信じたいですが。
④早産絡みで辛い経験をした医者がいる
これは感情論が入ってくるので難しいパターン。
例えば、ある先生がかつて「切迫早産を適切に発見することができず、赤ちゃんを亡くしてしまった経験がある」といった場合を考えましょう。
その先生が自責の念から「絶対に切迫早産を見逃さないぞ!」と強く心に誓うのは不自然ではないと思います。

医者とて人間ですし、「もっと手厚い対応をしていたら助けられたかもしれない」という生命を目の前で失ってしまうショックは本当に一生引きずります。
詳しくは言えませんが私にも似たような経験があるので、それ以来その病気に関しては人一倍勉強し、絶対にあの出来事を繰り返すまいと心に留め続けています。
ならば、母体や胎児へのリスクもある程度承知の上で、絶対に早産にさせるものか!という気持ちでLong-Term Tocolysisを行う先生がいる…という可能性もあるわけです。
そういう先生に「それエビデンス無いっすよ」と言っても聞き入れられる確率は正直、低いです。
なぜなら過去に赤ちゃんを亡くした(またはそれに近い)経験があるわけなので。


個人的な見解としては、感情的には理解するけど医療的には否定寄りといったスタンスですね。
⑤病院が僻地にある
これが現実的にはかなり厄介な問題です。
人口の少ない都道府県などでは、NICU(赤ちゃんの集中治療室)がある最寄りの中核病院まで陸路だと2~3時間かかるなんてことも珍しくありません。

場合によっては離島でヘリコプターが無いと母体搬送できないなんてこともあります。
ちなみにドクターヘリを夜に飛ばすのは安全面の観点からかなり難しく、夜になってしまったら致命的という事例もあります。
本来ならば、ある程度重症の切迫早産であればNICUのある中核病院に妊婦さんを入院させるのが管理上は最もリスクが低いでしょう。
しかしそんな調子で半径数十キロ圏内の切迫早産の妊婦さんを全員入院させてたら、それだけで中核病院がパンクしかねません。

そのため、そういった僻地の病院では赤ちゃんが早産で出てこないことを祈りつつ入院させておく位しか手がないわけです。
そうなると、その僻地の病院で赤ちゃんが産まれないようにできる手段を全て出し尽くさなければなりません。
というわけで、エビデンスが薄いことなど百も承知で長期入院+点滴という手段が採られるわけですね。
これはもう日本医療の地域偏在という社会的な要因が根本にあるので、点滴やめろ!と言われてやめられる状況ではないのです。
⑥超早産になりそうな症例
最後の⑥は「超早産になりそうな症例」です。
妊娠22週~36週で産まれた赤ちゃんを「早産児」と呼ぶのですが、
同じ早産児でも22週と36週の赤ちゃんでは状態が大きく違います。

在胎週数が短ければ短いほど、産まれた直後に重篤な病気を発症する確率も高いですし、また成長した後に何らかの障害が残る可能性も高まります。

逆に、週数が経てば経つほどそれらの心配は小さくなっていきます。
ここの境界線のひとつになるのが「妊娠28週0日」です。
以前に書いた『コウノドリ』の記事でも解説しましたが、
妊娠中に進行子宮頸がんが発覚し、一刻も早く子宮頸がんの治療をしなければならない妊婦さんの帝王切開をする際、鴻鳥先生は28週での出産を提案していました。
実際に産婦人科医としてギリギリ譲歩できるひとつのラインが28週と言っても良いでしょう。

28週未満の早産は「超早産」と呼ばれ、28週以降の早産に比べて赤ちゃんの状態はさらに悪いため、
妊娠28週というのは我々産婦人科医や小児科医にとってすごく重要な目安になる週数なのです。
例えば発達遅滞の頻度に関する国内の報告では、在胎22週での出生児では発症率が45%以上ですが、28週になると15%未満にまで低下するようです。
産婦人科医としては何をどうやってでも28週までは維持したいですし、そのためにできる手段があるなら全部やり尽くします。
ワラをも掴みますし神にも仏にも祈ります。
それくらい大事な週数が妊娠28週という時期なのです。

「Long-Term Tocolysisの有効性の低さも、デメリットも全部分かってる。分かってるけどこの点滴を止めるわけにはいかんのだ。」
という状況なわけです。
やっきーの考え
ここまでを踏まえて、私の考えをお伝えしましょう。
基本的にはLong-Term Tocolysis否定派の私ですが、⑤と⑥に関してはLong-Term Tocolysisをしても良いと考えています。
⑤「僻地」は社会の現状を鑑みた上での現実的な解決策として、
⑥「超早産」は万が一、医療の手を緩めて産まれてしまった場合の赤ちゃんのリスクを考えた上で、
「一定の妥当性のあるLong-Term Tocolysis」となると思います。
あとは、どっちつかずの立場をとっている日本産婦人科学会が確固たる姿勢をしっかり示してくれれば…というところです。
(私はミジンコ産婦人科医なのでそんな力はありません)
Long-Term Tocolysisを避ける方法
話を戻して、以上の6つのパターンを踏まえてLong-Term Tocolysisを回避する方法を考えてみましょう。
その前にもう一度繰り返しておきますが、
私の考えとしては、一口にLong-Term Tocolysisといっても、
⑤「僻地」と⑥「超早産」については賛成寄りの中立派というスタンスです。
下記の対策方法はあくまでも上記の①~④に対するものだとお考え下さい。
A.エビデンスを元に説得する
まず思いつくのが正攻法中の正攻法、
上の「切迫早産とは」「切迫早産の治療」で挙げた報告・論文・ガイドラインを根拠に主治医に直談判するという手法です。
これには大きな欠点があります。
医療職でない一般の方が専門家を相手にこれをするのは無理ですよね。

たとえ直談判してきたのが助産師さんや薬剤師さんレベルであろうと、頑固な先生だと門前払いのように扱われるでしょう。
ドクターが相手なら聞き入れられるかも、という程度です。
ということでドクターを用意します。

ご家族や親戚・友人に医者がいる場合限定の手法にはなりますが、
お医者さんに同席してもらいつつ、主治医に直談判し、上記の報告・論文・ガイドライン等を用意してLong-Term Tocolysisを止めさせるのです。
(この場合、同席してもらう医者は産婦人科でなくとも良いです。むしろ産婦人科医だと主治医と上下関係にある可能性があり、説得に失敗するリスクがあります。)
実際、これをされるとガン無視を決め込むのはかなり厳しいものがあります。
トンチンカンな話ならともかく、医者がエビデンスに基づいたデータを持ってきたのに対し反論をするのはなかなかの重労働です。
医者の知り合いがいる場合は是非、試してみて頂きたい手法ですね。
B.頼み込む
正攻法その2です。
「長期入院が本当にしんどい」「家に帰りたい」「(上の子が居る場合)上の子が心配で心配でたまらない」といった精神面から攻めるのです。

ただ、これだけではワガママ患者と認定されてかえって主治医の意思が頑なになってしまうリスクもあるため、
「家では安静にできるように両親に来てもらう」「妊娠中は実家に行くことにする」「急変時に来院する準備は整っている」などといった解決策をセットで提示するのも忘れないようにしましょう。
この時、主治医だけでなく看護師さん・助産師さんたちにもアピールするのがポイントです。
うまく助産師さんを味方に付けられれば、交渉や週数次第でLong-Term Tocolysisを終わらせられる可能性は十分にあります。
解決策Aが採れない場合はこちらを試してみても悪くないはずです。
C.そもそもLong-Term Tocolysisをしていない病院を選ぶ
これは「前回の妊娠で切迫早産と診断され、長期入院をしたが、結局正期産で出産した」という方に向けた内容です。
この場合、次の妊娠でも切迫早産と診断される確率がやや高いため、病院選びが大切になってきます。
注)前回がLate Pretermに達しない(34週未満)ほどの自然早産だった場合や、頸管縫縮術を必要とした場合などは厳重な管理が必要になるケースが多いためこの限りではありません。
そこで最初からLong-Term Tocolysisをしていない病院を選べば長期入院しなくて済みます。
ならばどうやってLong-Term Tocolysisをやってるかどうかを判断すればよいのかですが、
方法は大きく分けて2つあります。
まずは病院関係者の口コミです。
と言っても、その病院で出産したママさんや、他の病棟に勤務する看護師さんに聞いても情報の精度としては今ひとつです。
(ママさん達はたまたま切迫早産ではなかっただけかもしれませんし、他の病棟の看護師さんが産婦人科病棟の治療内容まで詳しく知っている可能性は低いです)
そこでお勧めなのが助産師さんと薬剤師さんからの口コミです。

助産師さんなら自分の病院でLong-Term Tocolysisをしてるかどうかの実態を間違いなく把握しています。
薬剤師さんもお勧めです。リトドリン塩酸塩や硫酸マグネシウムをたっぷり使ってるかどうか聞いてみると良いでしょう。
おそらくここまで読んだ妊婦の皆様は「そう簡単に医者や助産師や薬剤師の知り合いが居たら苦労せんわい妊婦チョップ食らわしたろか」と思ったことでしょう。

そこで最後に最もシンプルな手段をお伝えします。
妊婦健診に通い始める前に、目当ての病院の産婦人科に直接問い合わせてみるのです。
病院に電話すれば外来の看護師さんや病棟の助産師さん、産婦人科医などに繋いでもらうことはある程度可能ですし、
そこで直接「切迫早産と診断した場合、72時間以上の長期入院や点滴を行うことはありますか?」と聞けば(多分)教えてくれます。
「点滴します」「今もめっちゃ入院してます」という返事が返ってきたらLong-Term Tocolysisをされる可能性が浮上します。
病院の選択肢が少ない地域では難しいですが、東京・大阪などの都市圏ではそれなりに有効な手立てだと思います。
あるいは上に挙げた北野病院やうしじまクリニックなどのように、病院によっては「Long-Term Tocolysisを中止するよ」という声明をホームページに掲載している例も少数ですが存在するので、確率は低いながら探してみる価値はあるはずです。
なお、この解決策Cについてはその病院を初診する前に行うのがお勧めです。(転居や里帰りならともかく、通院の途中で妊婦健診先の病院を替えるのはお勧めできません)
まとめ
というわけで、患者さんの立場から切迫早産の長期入院を回避する方法について考える記事でした。
この記事の内容をまとめると、以下のようになります。
・切迫早産の管理について、日本は今まさに過渡期にある
・長期の点滴や入院安静は、早産率や新生児予後の改善に寄与しないことが分かってきた
・医学上、適切な子宮収縮抑制剤の使用方法は「Short-Term Tocolysis」(48時間以内)のみ
・ただし(やっきーの意見として)僻地や超早産の場合には、長期の点滴や入院を許容できる
・それ以外の場合は下記の対応をとる
◎医者の知り合いを連れて直談判
◎退院したいと頼み込む
◎病院選びの段階からリサーチ

………
この記事大丈夫?偉い人に消されない?
いや記事が消されるだけならまだしも、私ごと消されても不思議じゃないかもしれん。
なんせ「切迫早産の不適切な長期入院を回避する方法の記事を書きます」とツイートしただけでベテランの医者数名が記事を読もうとする姿勢も無くただ文句言いに来たくらいなので。
しかし、全国の悩める妊婦さんの力になるためですので、
これでもし私が消されることがあっても産婦人科ブロガーとしての本分を全うしたということで尊い犠牲になろうと思います。
妊婦さんや、これから妊娠を考えている方々のお役に立てば幸いです。
最後になりますが、本記事の執筆にあたり8名の産婦人科の先生方に記事内容をご確認頂きました。
ご協力を頂いた先生方には多大なご助言を頂きました。ここに深謝の意を表します。
なお、この記事の内容はあくまでも私個人の一意見に基づくものです。私に対するご意見・ご感想は何なりと承りますが、ご協力を頂いた先生方に対し不利益となるような発言は避けて頂けますと幸いです。
追記(2023/4/24)-多胎妊娠について
本記事公開後、妊婦さんや周産期医療従事者を始めとする様々な方々に記事をお読み頂き、多くの反響がありました。
その中でも、特に多胎妊娠(双子以上)の妊婦さんからのRT・いいねが目立ちました。
そのため、多胎妊娠に関して追記しておきます。
まず前提知識として、多胎妊娠は早産のリスクが非常に高く、2015年度の人口動態統計によれば多胎妊娠の52%は37週未満の早産となっています。
そういった背景もあり、昔から多胎妊娠に関しては一定期間の入院が勧められてきました。
(病院によりますが、30週前後から分娩まで全例入院する例や、分娩前1週間から入院する例など様々あります)
しかし2015年の調査において、多胎妊娠に対する早期入院は極低出生体重児の減少や周産期予後の改善に寄与しなかったというデータもあり、
さらに長期入院による血栓症などのリスクもあるため、現在のガイドライン等では積極的な入院は推奨されていません。
(参考:Dodd JM et al.: Specialised antenatal clinics for women with a multiple pregnancy for improving maternal and infant outcomes. Cochrane Database Syst Rev 2015)
しかし、多胎妊娠は単胎妊娠に比べて妊娠高血圧症候群などの母体リスクも高く、
安全上の観点から多胎妊娠は全例帝王切開としている施設や、多胎妊娠の赤ちゃんは全員NICU管理としている施設も非常に多いです。
加えて、上に挙げた⑤「僻地」の状況などでは緊急時の対応に時間がかかるケースも珍しくありません。
MD双胎などにおいては双胎間輸血症候群などの重篤な疾患を併発する可能性もあることから、ことさら厳重な管理が必要になってきます。
これらの事実を踏まえると、「双胎は厳重な管理が必要」という理由で長期入院するケースは許容できるというのが個人的感想です。
以下、関連記事です。
記事中で紹介した『JIN-仁-』の、江戸時代に行った帝王切開に関する記事はこちらです。
『コウノドリ』と子宮頸がん・早産に関する話も行っています。
 【医学の話】『コウノドリ』より 子宮頸がんとHPVワクチンについて考える
【医学の話】『コウノドリ』より 子宮頸がんとHPVワクチンについて考える
『TOUGH』に登場した早産に関する記事はこちらです。
 『TOUGH』より 宮沢熹恵の出産と熹一の誕生について考察する
『TOUGH』より 宮沢熹恵の出産と熹一の誕生について考察する
早産の真逆を行く、漫画界きっての超絶過期妊娠に関してはこちらでお読みいただけます。
 『ONE PIECE』ポートガス・D・エースの出生を産婦人科医学的に考察する
『ONE PIECE』ポートガス・D・エースの出生を産婦人科医学的に考察する
2024年10月18日より、産婦人科医やっきーのオリジナルLINEスタンプを発売開始しました!!
日常会話はもちろん、妊娠前・妊娠中・産後の女性にも使いやすい内容となっております。
こちらからダウンロード可能です。

現在、ニュースレター『産婦人科医やっきーの全力解説』を執筆中です。
「男女の産み分けってできるの?」「逆子って直せるの?」「マーガリンは体に悪いの?」などの記事を基本無料で公開しておりますので、こちらもお楽しみください。





先生、ためになる投稿
ありがとうございます
おばちゃんも約40年前に
切迫早産で妊娠8ヶ月から
入院させられました。
本当に精神的にやられました、ですが…医師からの詳しい説明もなく…腕の筋肉注射も何なのか分からず…
不安しかありませんでした。
あの時にやっきー先生と出会えていたら…どんなに良かったかと思います。
ミッチェルおばちゃんさん
コメントありがとうございます。
どんな治療を行うにせよ、医師からの適切な説明は欲しいですね…
何をされているか分からないことほど不安なことはありませんからね。
私も驕らず気を付けたいと思います。
はじめまして。現在2歳になる娘を妊娠中に切迫早産により3か月入院しました。妊娠と共にコロナがはじまり、初期に出血もあったため初期は自宅で安静にと言われ後期は入院でほぼ10カ月間寝たきりでした。私の場合は7カ月の時に5分おきの張りを感じて病院に行ったところ、モニターでは張りは感じられないが、助産師さんが手で確認したところ確かに張っている気が…?と言われそのまま入院でした。子宮頚管は3cm以上ありました。コロナで面会も一切なし。周産期医療センターのMFの小さい窓も開けてはダメな暗い個室での安静がはじまり、1週間もせずに夜中にパニックが起きました。そのまま精神安定剤を服用しながら36週で退院。結局予定日付近でもお産ははじまらず私のパニックがひどくなったので促進剤を入れての出産になりました。食事も余りとれておらず、自力で歩けないほど筋力もなくなっていました。そのまま産後鬱になり3か月は療養し夫が育休を取得してくれ何とか母子ともに生き残りました。2子がほしい気持ちもでてきましたが、同じような経過を辿るならば死んでも妊娠したくありません。
先生の記事を読んで、Long-Term Tocolysisを実施していない病院だったらこんなことにはなっていなかったなと思いました。
自力で歩けない状態まで追い詰めて出産してどうやって新生児の世話をすればいいのか、出産後のことを何も考えてくれていない措置だと思います。
私の病院は周産期医療センターでしたので様々な辛いお産を経験された先生方だったんだとも思いますが、、、。
エビデンスに基づき、意味のない長期入院はやめたほしいと切に願います。
最後に、様々なしがらみ、圧力がある中で身体を張ってこのような記事を書いてくださり本当にありがとうございます。当時の自分の辛さが少し報われたような気がしました。
あるぱかさん
コメントありがとうございます。
頸管長が全てではないので、先生方の診察の状況がどうだったかは分かりませんが…
長期入院は患者さんにとって負担の強い医療行為になり得る、という認識は医療者側にも広まるべきですね。
そのリスクを勘案した上でも入院すべきか否かを考える必要があります。
この記事が少しでもそうした状況の改善に繋がればと思います。
やっきー先生、拝読致しました。産婦人科医です。医師側の心理的なハードルとして訴訟リスクはいかがでしょうか。トコライシスせずに早産で訴えられるリスクとエビデンスの(実は)ないロングタームをやって訴えられるリスクを比較した時、前者の方がこわいのではないでしょうか。それだけでやっているわけでは無いですが、理由の一つにはなりそうです。
先生も書いておられますが、地域の状況にもよるかと存じます。特に一次施設にいると搬送先の高次施設のご方針に沿う形になるかと思います。学会などでも必ず最後には「地域のご事情によるかと思いますが」と座長の先生が付け加えたりすることが多い印象です。
コメントありがとうございます。
確かにご指摘の通り、訴訟リスクという側面もあるかもしれませんね。
とはいえ記事中の「Long-Term Tocolysis」の項でも述べていますが、
その訴訟リスクは現状指摘されているβ刺激薬の長期投与による有害事象をも上回るほどのものなのか…というと、個人的には疑問が残ります。
地域に関しては実際問題として無視できませんので、ここについては現実的には例外とせざるを得ないかなと。
やっきー先生
いつも読ませていただいています。
この記事は何回も読ませていただいていて、昨日28週で五分間隔の張りがおさまらず、リトドリン開始になりました。
主治医にはshortでやりたいと強く伝えています。土日を挟むので、減らせるとしたら週明けと言われているのですが、shortの場合、切る時はスパッと切るのでしょうか?それとも漸減するのでしょうか。
(主治医は漸減の予定みたいですが、調べているとスパッと切ると書いているところもあり、「漸減」と「一気に中止」でのリスクの差などわかれば知りたいです。)
長期投与ではβ受容体のダウンレギュレーションが起こるため、効果が薄れると記載している書籍も見つけたのですが、これは投与開始後どれくらいで起こるのでしょうか?